ANAMNESE
ID: R.M.C., idade 50 anos, sexo feminino, leucoderma, casada, advogada, natural de Mariana, residente em Ouro Preto
QP: “Sinto muita fraqueza”
HMA: A paciente relata que nos últimas 6 meses vem aprestando cansaço físico progressivo. Afirma que no início ficava sem disposição para fazer as tarefas de lavar, passar e cozinhar e que nos 60 dias começou a se sentir cansada para pequenas caminhadas e até tomar banho. Nas últimas duas semanas observou que suas roupas estavam apertadas. Descreve edemas nas pernas até a altura dos joelhos e na região periorbital. Relata ainda dores musculares generalizadas
A irmã que a acompanha na consulta relata que ela vem apresentado uma tristeza constante e sonolência acentuada.
REVISÃO DE SISTEMAS:
Aparelho respiratório: nega tosse e nega dispneia
Aparelho cardiovascular: nega dor precordial
Aparelho digestivo: constipação intestinal
Aparelho gênito-urinário: afirma irregularidade menstrual e G3 P0 3A (abortos espontâneos)
HPP: Afirma tratamento hormonal para tentativa de nidação ovular e que na última consulta foi informada que o colesterol estava acima de 300 mg/dl. Nega cirurgias e internações.
HS: Nega tabagismo, etilismo, uso de drogas ilícitas. Paciente entristecida pelo baixo rendimento profissional e pela dificuldade de concentração.
ECTOSCOPIA: Lúcida, orientada no tempo e no espaço, ativa e colaborativa, corada, eupneica, afebril, acianótica, rosto arredondado, nariz e lábios grossos, pele seca, espessada, com aumento dos sulcos. Edema periorbital e supercílios escassos.
SINAIS VITAIS: FR: 12 irpm, FC: 48 bpm, Altura: 1,60m, Peso: 78kg (IMC 30.5kg/m2), PA= 130x110 mmHg, Temperatura: 36,5ºC
EXAME FÍSICO
AR: Tórax atípico, eupneico, sem esforço respiratório. Expansibilidade preservada bilateralmente. Frêmito toracovocal uniformemente palpável bilateralmente. Som claro atimpânico à percussão. Murmúrio vesicular universalmente audível sem ruídos adventícios
ACV: Ictus cordis invisível e impalpável. Ausência de atritos. Ritmo cardíaco regular em 2T. Bulhas hipofonéticas, ausência de extrassístoles, ausência de turgência jugular. Pulsos arteriais periféricos finos, simétricos e de baixa amplitude.
AGI: Abdome globoso, indolor, sem lesões de pele, sem cicatrizes, sem circulação colateral nem pulsações arteriais nem peristalse identificáveis à inspeção, ausência de macicez e traube livre, fígado e baço impalpáveis, indolores, sem sinais de irritação peritoneal.
Exame dos membros inferiores: Edema pouco depressível ++/++++, sem cacifo, pele seca, fria e espessa.
Exame da tireoide: Tireoide de tamanho aumentado, superfície irregular, consistência firme, indolor à palpação, ausência de nódulos, móvel à deglutição e sem sopros.
Exames complementares: Hemograma: sem alterações
TSH: 9,5 mU/L (VR: 0,4 to 4,5 mU/L)
T4 Livre: 0,4 ng/dl (VR: 0.7–1.8 ng/dl)
Qual a principal hipótese diagnóstica? Hipotireoidismo primário.
O aumento de peso associado a pele ressecada, fria e espessa, unhas quebradiças, queda de cabelos e madarose, cansaço contínuo e sem motivo aparente, aumento da pressão diastólica, edema de membros inferiores e face, pulsos finos, bradicardia, dificuldade de concentração e distúrbios psicológicos, como ansiedade e depressão, bem como tireoide aumentada, com superfície irregular e consistência firme são sinais e sintomas compatíveis com a diminuição da função da glândula tireoide causando Hipotireoidismo primário.
Diante dessa hipótese, exames laboratoriais para avaliação da função tiroidiana (TSH e o T4 livre) foram solicitados. Esses exames medem a quantidade de hormônios tireoidianos na corrente sanguínea, e, assim, confirmam alterações na glândula (TSH acima do VR e T4 livre abaixo do VR) e corroboram à nossa hipótese diagnóstica principal. Vale lembrar que o exame laboratorial de TSH é padrão-ouro para avaliação da função tireoidiana, com sensibilidade de 98% e especificidade de 92% para definição do diagnóstico. O exame de T4 livre é complementar ao TSH para o diagnóstico, uma vez que suas variações são as responsáveis diretas no surgimento dos sinais e sintomas apresentados pela paciente.
Qual a principal etiologia para o Hipotireoidismo primário?
A tireoidite autoimune de Hashimoto é a causa mais comum de Hipotireoidismo primário a partir da 2ª década de vida, com pico de incidência na 4ª e 5ª décadas. É mais prevalente em mulheres (9:1) e estes pacientes apresentam processo crônico autoimune contra a glândula tireoide com infiltração linfocítica e destruição dos tireócitos. A tireoidite de Hashimoto pode manifestar-se inicialmente na forma de bócio, que, na grande maioria dos casos, regride progressivamente de tamanho, embora, em alguns casos, a tireoide persista com tamanho aumentado. Pode, assim, levar ao hipertireoidismo em fases iniciais. Outra forma de apresentação é como tireoide atrófica por processo fibrótico destrutivo da glândula.
Além dos exames da função tireoidiana alterados, os pacientes portadores de tireoidite autoimune de Hashimoto apresentam autoanticorpos contra a glândula tireoide como o anticorpo contra a Tireoperoxidase (anti-TPO), que é mais específico, e o anticorpo contra a tireoglobulina (anti-TG).
Quais exames adicionais deveriam ser solicitados para confirmação diagnóstica?
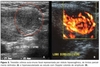
Para confirmação diagnóstica é importante averiguar se o aumento de volume observado na tireoide representa de fato aumento da glândula ou se é resultante do acúmulo de pele redundante e/ou gordura subcutânea na região cervical anterior baixa. Assim, a ultrassonografia da tireoide se é uma útil aliada à investigação do tamanho da glândula e da eventual presença de nódulos.
Ademais, em caso de suspeita de tireoidite autoimune de Hashimoto, solicita-se ao paciente a dosagem dos autoanticorpos anti-TPO e anti-TG, que estão positivos nessa patologia, bem como o uso do Doppler na tireoidite de Hashimoto é interessante para avaliar a atividade da doença, em que o hiperfluxo difuso poderia ser a representação da doença em atividade e o hipofluxo o inverso.
Quais os principais diagnósticos diferenciais do caso?
. Tireoidites não Hashimoto (Aguda supurativa, De Quervain, Silenciosa), uma vez que os pacientes podem manifestar quadro transitório de hipotireoidismo durante sua evolução. Isto porque após período de tireotoxicose autolimitada, causada pela liberação de hormônio tireoidiano pré-formado, os pacientes podem desenvolver hipotireoidismo transitório posteriormente na fase de recuperação. Contudo, a maioria dos pacientes apresenta recuperação da função tireoidiana e sentem dor à palpação da tireoide, o que não foi relatado no caso. Pequena parcela, entretanto, a depender da magnitude do processo destrutivo glandular, pode evoluir definitivamente com Hipotireoidismo.
. Tumor hipofisário (hipotireoidismo central), em que a deficiência da secreção de TSH pela hipófise pode decorrer do próprio tumor, contudo usualmente é acompanhada de deficiência de outros hormônios hipofisários, bem como os pacientes apresentam baixa dosagem de TSH sérico, o que conflita com o resultado de exame apresentado no caso.
Referências:
- Goldman L, Ausiello D, editors. Cecil medicine. 23rd. ed. Philadelphia: Saunders; 2008;
- Kasper D, Fauci A, Longo DL, Braunwald E, Hauser SL, Jameson JL, editor. Harrison´s principles of internal medicine. 16th ed. New York: McGraw-Hill; 2005.
- Vilar L, editor. Endocrinologia clínica. 3. ed. Rio de Janeiro: Guanabara Koogan; 2006.
- Colégio Brasileiro de Radiologia e Diagnóstico por imagem. Disponível em: http://www.rb.org.br/detalhe_artigo.asp?id=1102&idioma=Portugues. Data: 04/04/2021.
- Ultrassonografia com Doppler na tireoidite de Hashimoto: relato de caso. Disponível em: https://repositorio.bc.ufg.br/bitstream/ri/18498/5/Artigo%20-%20Gabriel%20Longuini%20Moreira%20%20-%202014.pdf. Data: 04/04/2021.